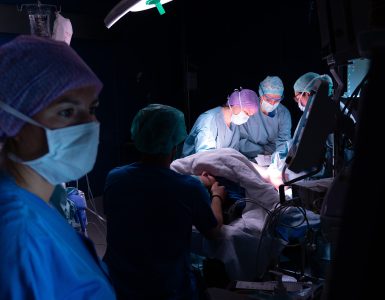
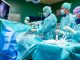
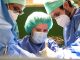
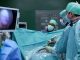
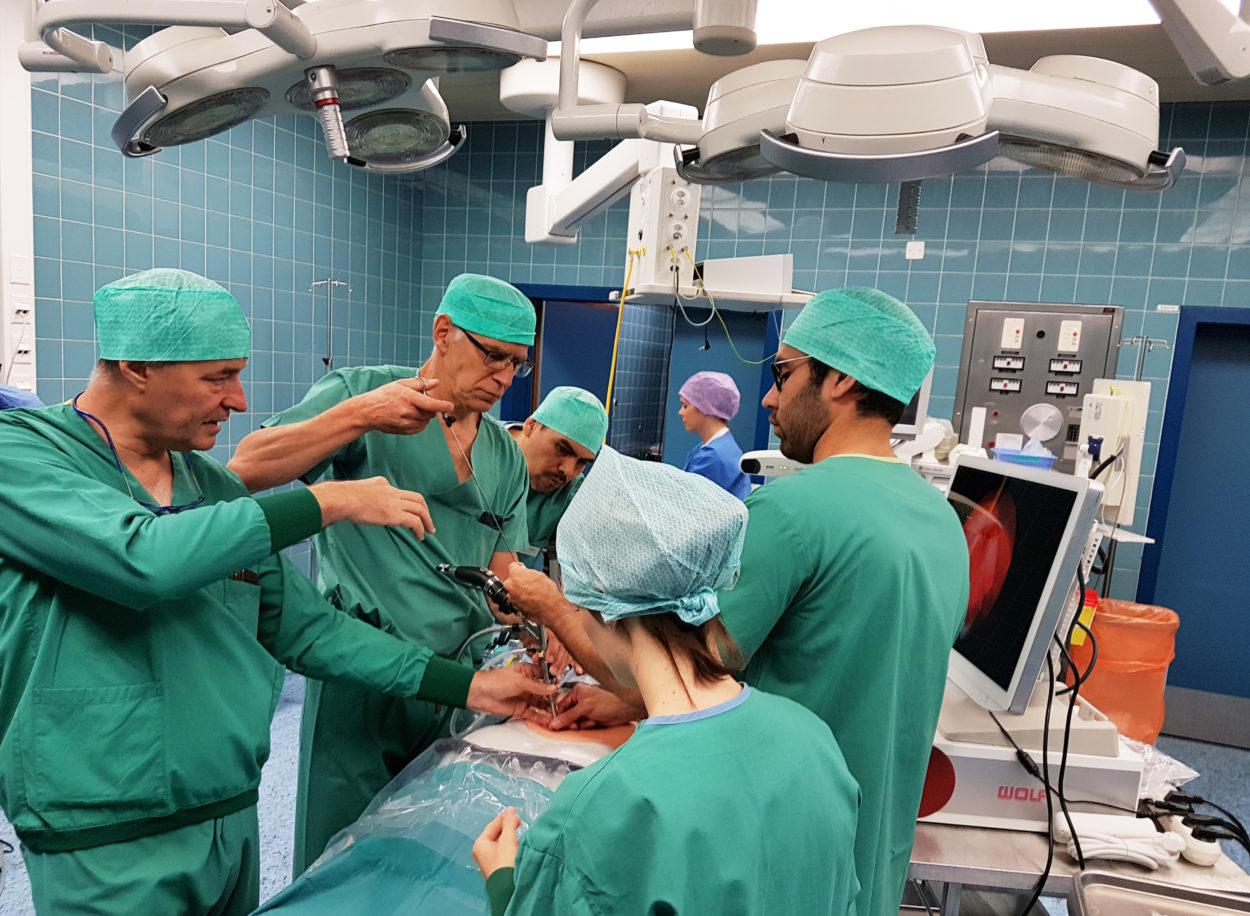
Wenn Patientinnen und Patienten während ihrer Gehirnoperation wach bleiben, kann in Echtzeit überprüft werden, ob ihre kognitiven Fähigkeiten nicht beeinträchtigt werden. Eine solche «Kraniotomie im Wachzustand» ist im Wallis erstmals im August 2022 durch ein Team von Chirurgen, Anästhesisten und Neuropsychologen des Spital Wallis und der Rehaklinik durchgeführt worden.
«Wir operieren häufig Gehirntumoren. Im Allgemeinen stehen die Patientinnen und Patienten dabei unter Vollnarkose. So kann der Kopf gut fixiert werden und es ist sichergestellt, dass er sich nicht bewegt», erklärt Dr. Alexandre Simonin, Leitender Arzt der Abteilung Neurochirurgie des Spitalzentrums des französischsprachigen Wallis (CHVR) in Sitten. «Aber in gewissen Fällen, vor allem wenn wichtige Zonen in Zusammenhang mit der Sprache betroffen sind, ist die “Kraniotomie im Wachzustand” die beste Technik für die Sicherheit der Patientinnen und Patienten. Sie ermöglicht uns, die Auswirkungen des Eingriffs auf ihre wichtigen Funktionen in Echtzeit zu überprüfen.»
«Konkret geht es darum, dass die Patientinnen und Patienten wach bleiben, während ihr Gehirntumor entfernt wird. Gleichzeitig lassen wir sie sprechen oder gewisse Übungen ausführen. Sie sollen zum Beispiel zählen, in verschiedenen Sprachen sprechen, Rechnungen machen oder Musik spielen …»
Der «ideale Patient» Sébastien Bessard hat den geforderten Kriterien entsprochen (siehe nebenstehenden Rahmentext) und die Chirurgen haben ihm deshalb diese Technik vorgeschlagen. «Er hat verstanden, dass mit diesem Vorgehen seine Funktionen erhalten bleiben und wir gleichzeitig unter den besten Bedingungen operieren können. Diese Technik erfordert eine bedeutende Vorbereitung. Wir müssen die Operation zudem möglichst rasch ausführen, da die Situation mit dem fixierten Kopf für den Patienten nicht sehr angenehm ist. Aber die grosse Arbeit wird vor allem vom Anästhesieteam geleistet», betont Dr. Simonin, der den Eingriff in Begleitung von Dr. Jean-Yves Fournier, Abteilungsleiter Neurochirurgie, vorgenommen hat.
Epilepsieanfall mit Eiswasser behandelt
«Diese Art von Operation setzt eine ausgezeichnete regionale und lokale Anästhesie voraus. Wir haben auf Experten zählen können, die eine bemerkenswerte Arbeit geleistet haben. Sie haben ihre Produkte und ihre Vorgehensweise anpassen müssen, da sich diese Technik radikal von einem Standardverfahren unterscheidet. Der Patient hat absolut keine Schmerzen verspürt und ist während des gesamten Eingriffs wach geblieben. Wir haben sogar einen Epilepsieanfall, der manchmal während Gehirnoperationen auftreten kann, mit einer kleinen Menge von Eiswasser behandelt, das im Voraus zu diesem Zweck vorbereitet worden ist. So haben wir die Resektion im Wachzustand des Patienten weiterführen können, da sich alle auf diese mögliche Situation vorbereitet und entsprechend rasch reagiert haben.»
Übungen während der Operation
Während der Operation haben Fabienne Esposito und Gérard Wicky, Neuropsychologen in der Rehaklinik, Herrn Bessard verschiedene Übungen ausführen lassen, um sich zu vergewissern, dass keine kognitive Funktion beeinträchtigt worden ist. «Während der Chirurg mit Elektroden gewisse Gehirnregionen stimuliert hat, haben wir die Funktionen des Patienten in Echtzeit getestet», erläutert Gérard Wicky.
«Wir haben ihn gebeten, Gegenstände zu benennen, Wörter und Sätze zu wiederholen, zu rechnen, zu lesen, zu schreiben oder sich Informationen zu merken. So haben wir uns vergewissert, dass durch den Eingriff keine für die betreffende Funktion wichtige Zone beeinträchtigt worden ist. Und wenn man von Zonen spricht, weiss man heute, dass es sich eher um Netzwerke als um spezifische Zonen handelt. Mit Herrn Bessard haben wir uns hauptsächlich mit den Funktionen der gesprochenen Sprache befasst.»
«Während der Operation ist man so stark auf seine Arbeit konzentriert, dass man gar nicht an die ausserordentliche Situation der ersten Operation mit dieser Technik denkt. Wir haben ausgezeichnet mit den Neurochirurgen und Anästhesisten zusammengearbeitet. Es ist schön, sich an einem solchen Eingriff beteiligen zu dürfen, mit dem das Leben von Personen wirklich verlängert werden kann.» «Die Teams der Anästhesie und der Neuropsychologie haben uns ermöglicht, den Tumor in aller Ruhe zu entfernen», fasst Dr. Simonin zusammen. «Der Patient hat das Spital rasch verlassen können und es geht ihm gut. Eine neuropsychologische Untersuchung hat gezeigt, dass gegenüber derselben Untersuchung vor der Operation kein Defizit besteht. Das Hauptziel ist also erreicht worden. Die Laborergebnisse haben die Notwendigkeit der Entfernung des Tumors auch bestätigt, da er sich in Richtung eines Gehirnkrebses entwickeln könnte.»
Eine Herausforderung auch für das Anästhesieteam
«Für das Anästhesieteam hat es sich bei dieser Art von Operation um eine ausserordentliche Erfahrung gehandelt», erklärt de Abteilungsleiterin, PD Dr. Sina Grape. «Immerhin muss die Schädelhöhle geöffnet werden. Das Gehirn selbst ist zwar nicht schmerzempfindlich, das ist aber für die übrigen Gewebe und Knochen nicht der Fall. Wir haben also alles unternommen, um den Patienten mit einer Lokalanästhesie in eine komfortable Lage zu bringen, in der er sich keinen Millimeter bewegt und trotzdem wach bleibt, um auf die Fragen der Chirurgen und Neuropsychologen zu antworten.»
Dr. Holger Böhle hat während 5 Jahren im Team der Anästhesie und neurochirurgischen Reanimation des CHU in Grenoble gearbeitet und sich mit den wichtigsten Techniken der Kraniotomie im Wachzustand vertraut gemacht. «Im CHU von Grenoble werden jedes Jahr einige Operationen dieser Art durchgeführt», erläutert er. Rund einen Monat vor der Operation in Sitten hat sich Dr. Holger Böhle für eine spezifische Ausbildung noch einmal nach Grenoble begeben. Frau Dr. Grape erklärt: «Ich habe meinerseits die Kolleginnen und Kollegen vom CHUV kontaktiert, die ebenfalls über eine grosse Erfahrung im Bereich der Chirurgie im Wachzustand verfügen. Ihre Ratschläge haben uns ermöglicht, die Anästhesiestrategie noch zu verfeinern. Wir haben uns auch auf alles vorbereitet, was allenfalls zu Problemen führen könnte: der Patient, der die Situation nicht erträgt, die Anästhesie, die Blutungen, Bewegungen des Patienten oder ein Epilepsieanfall, der im Übrigen auch aufgetreten ist.»
Der ideale Patient
«Wir haben uns vor der Operation mit dem Patienten getroffen, um sicherzustellen, dass er gut verstanden hat, wie die Operation abläuft, dass er einverstanden ist und mit uns zusammenarbeitet. Herr Bessard hat sich als der ideale Patient herausgestellt», erinnert sich Dr. Sina Grape.
Anästhesie in zwei Phasen
Die eigentliche Anästhesie hat sich in zwei Phasen abgespielt. «In der ersten Phase hat der Patient eine Vollnarkose erhalten, um ihn installieren zu können und eine Lokalanästhesie vorzunehmen. Anschliessend haben die Chirurgen die Schädelhöhle geöffnet. Das Aufrechterhalten der spontanen Atmung des Patienten hat uns am meisten Sorgen bereitet. Im Gegensatz zur Operation eines anderen Organs haben wir nämlich hier keinen Zugang zum Kopf, um bei Bedarf eine externe Beatmung durchzuführen.»
«In einer zweiten Phase haben wir den Patienten aufgeweckt. Er hat nur noch unter Lokalanästhesie gestanden, um die Übungen auszuführen, die ihm von den Neuropsychologen vorgeschlagen worden sind. Und ich versichere Ihnen, dass es sich nicht um einfache Übungen gehandelt hat. Ich habe selbst versucht, die Kopfrechnungen zu lösen und die Personen auf den Fotos wiederzuerkennen… Nach der Entfernung des Tumors haben wir den Patienten wieder unter Vollnarkose gesetzt, um die Operation zu beenden und die Schädelhöhle zu schliessen.»
Bereit für die nächste Operation
«Wir sind heute bereit, diese Operation wieder durchzuführen, aber solche Eingriffe bleiben selten. Es handelt sich nie um “Standardeingriffe” und weltweit kommt es pro Jahr nur zu wenigen solchen Operationen.»
Operation nur bei bestimmten Tumoren möglich
«Im Allgemeinen kann dieser Eingriff im Wachzustand für Tumore niedrigen bis mittleren Grades angeboten werden. Es handelt sich dabei also um einen nicht sehr aggressiven Gehirnkrebs», erklärt Dr. Simonin. «Das Wichtigste bleibt das Überleben. Bei aggressiven Krebsarten besteht das Ziel darin, unter Vollnarkose den gesamten Tumor zu entfernen.»
«Wenn die Untersuchungen vor dem Eingriff einen Tumor niedrigen oder mittleren Grades ergeben, möchte man vielleicht den gesamten Tumor entfernen. Man will aber auch verhindern, dass nach der Operation zum Beispiel ein Defizit beim Sprechen besteht. Denn auch wenn die Person am Leben bleibt, ist sie in den verbleibenden Lebensjahren stark beeinträchtigt, wenn sie nicht mehr sprechen kann …»
Interview von Sébastien Bessard können Sie hier lesen.